Pathopysiologien
Schmerzmechanismen
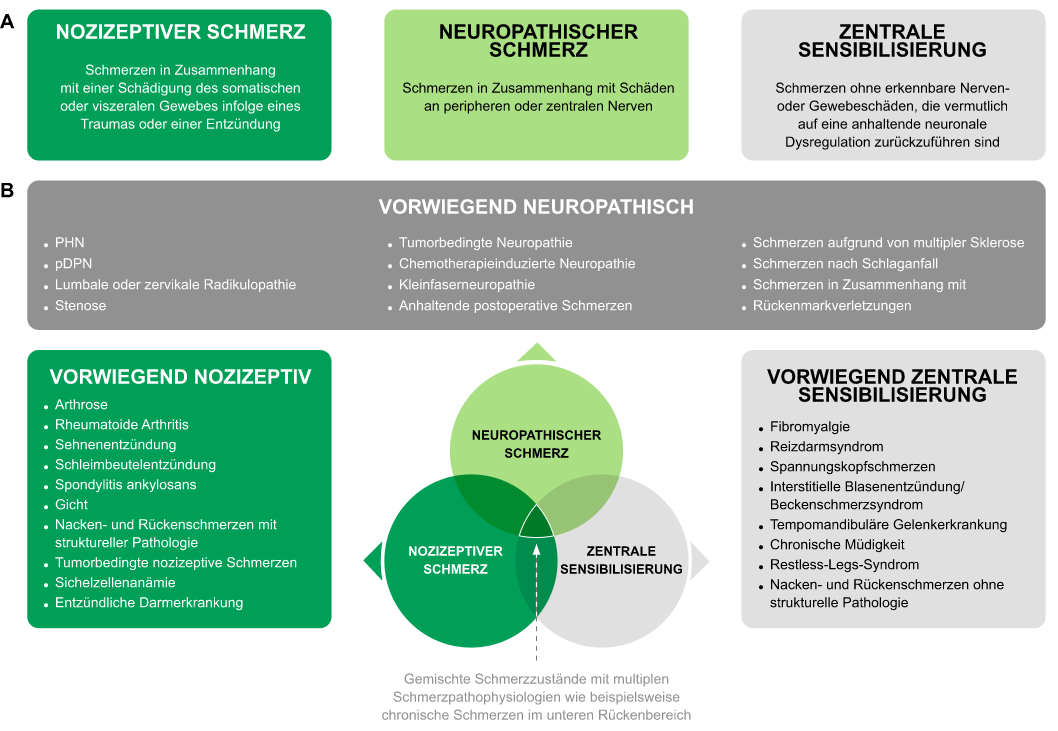
Die Entwicklung und das Fortbestehen von Schmerzen führt man üblicherweise auf drei Mechanismen in der Schmerzpathophysiologie zurück: Nozizeption, Neuropathie und zentrale Sensibilisierung. Sie können unabhängig voneinander oder in Kombination auftreten (Abbildung).1,2

Schmerzmechanismus
Schmerz kann als nozizeptiv, neuropathisch und/oder zentrale Sensibilisierung definiert werden. Letztere kann mit Änderungen der Neuroplastizität verbunden sein.1,2

Chronifizierung
Die Schmerzchronifizierung beschreibt den Übergang von der physiologischen Reaktion des akuten Schmerzes zum zentral sensibilisierten Zustand des chronischen Schmerzes, dem Veränderungen der Neuroplastizität zugrunde liegen.1

Biologische Faktoren + Schmerzverarbeitung
Man nimmt an, dass die Chronifizierung mit biologischen Faktoren wie neuroplastischen Veränderungen und Veränderungen der Schmerzmodulation verknüpft ist. Psychosoziale Faktoren beeinflussen wahrscheinlich die Chronifizierung von Schmerz und haben Einfluss darauf, wie Schmerzen verarbeitet werden.1
-
Nozizeptiver Schmerz
Nozizeptive Schmerzen entstehen typischerweise durch Gewebeschäden aufgrund eines Traumas, nicht heilender Verletzungen oder entzündlicher Prozesse. Man unterteilt sie in zwei Kategorien: somatische Schmerzen (Verletzungen des Bewegungsapparats) und viszerale Schmerzen (Verletzungen der inneren Organe; hier wird der Schmerz oft indirekt empfunden).2,4,5 In Reaktion auf tatsächlich oder potenziell schädliche chemische, mechanische oder thermische Reize übertragen die beiden Arten der primären afferenten Nozizeptoren, Aδ- und C-Fasern, Nervensignale an das Hinterhorn des Rückenmarks und aufsteigende kortikale Bahnen zum Gehirn. Wenn die Schmerzschwelle für normale Gewebeschäden überschritten wird, steigt die periphere Empfindlichkeit gegenüber nachfolgenden Reizen. Während die Sensibilisierung nur vorübergehend ist, wenn nachfolgende Stimuli von kurzer Dauer sind, können das kontinuierliche Vorhandensein von Stimuli und die daraus resultierende Sensibilisierung zu Veränderungen der peripheren Nerven und des Zentralnervensystems führen.2
-
Neuropatischer Schmerz
Neuropathische Schmerzen werden durch Läsionen oder Krankheiten verursacht, die das somatosensorische Nervensystem betreffen. Ein weiterer Auslöser sind Verletzungen oder Traumata während einer Operation. Nach einer Nervenverletzung oder -schädigung kann es zu einer gestörten neuralen Verarbeitung im peripheren oder zentralen Nervensystem sowie zum Zelltod kommen. Solche Veränderungen können zu abnormalen Schmerzempfindungen führen.2
-
Zentrale Sensibilisierung
Eine zentrale Sensibilisierung (auch als noziplastischer Schmerz, sensorische Überempfindlichkeit oder zentrale Überempfindlichkeit bekannt) manifestiert sich in der Wahrnehmung von Schmerz ohne Aktivierung von Schmerzrezeptoren.2,5 Infolge der neuronalen Remodellierung, die der zentralen Sensibilisierung zugrunde liegt, wird die Empfindlichkeit afferenter Nervenfasern erhöht, so dass ein normalerweise als harmlos empfundener Stimulus eine Schmerzreaktion bewirkt. Dieses Phänomen wird durch Hunderte von molekularen Veränderungen ausgelöst.2
Abb. 2: Den drei Haupttypen der Schmerzpathophysiologie liegen chronischen Schmerzzuständen zugrunde (A). Diese Arten von Schmerzen können separat auftreten oder in Kombination zur allgemeinen Schmerzerfahrung beitragen (B).
pDPN: schmerzhafte diabetische periphere Neuropathie; PHN: postherpetische Neuralgie. Adaptiert nach Stanos S, et al. Postgrad Med 2016;128(5):502–515.5
Schmerzchronifizierung
Die Chronifizierung von Schmerzen, also der Übergang von akuten zu chronischen Schmerzen aufgrund von Veränderungen der Neuroplastizität, wird nicht vollständig verstanden. Möglicherweise können chronische Schmerzen irreversible pathophysiologische Veränderungen mit sich bringen. Daher sind das Verständnis der Ereigniskaskade während der Entwicklung chronischer Schmerzen und deren Unterbrechung der Schlüssel für ein wirksames Management.1
Neuere Schmerzmodelle zeigen, dass über die ursprünglichen Schmerzauslöser hinaus mehrere interagierende Faktoren zur Entwicklung und Aufrechterhaltung chronischer Schmerzen beitragen. Zu den biologischen Faktoren gehören neuroplastische Veränderungen, veränderte Schmerzmodulation und Veränderungen der Art und Weise, wie das Gehirn Schmerzen verarbeitet (auch als Neuromatrix bezeichnet).2
Veränderungen in der Neuromatrix sind gekennzeichnet durch eine erhöhte Hirnaktivität in Arealen, die akute Schmerzen verarbeiten, sowie durch eine erhöhte Hirnaktivität in Arealen, von denen nicht bekannt ist, dass sie mit der Verarbeitung akuter Schmerzsignale assoziiert sind.1
Darüber hinaus sind psychologische Risikofaktoren ein wichtiger Gesichtspunkt. Negative affektive Konstrukte wie Angstzustände, Depressionen und allgemeine psychische Belastungen wurden durchgängig als Risikofaktoren für bestimmte chronische Schmerzzustände wie chronische postoperative Schmerzen identifiziert.3
-
Quellen
1. Pergolizzi JV Jr, et al. Treating acute pain in light of the chronification of pain. Pain Manag Nurs.2014;15(1):380–90.
2. Clauw DJ, et al. Reframing chronic pain as a disease, not a symptom: rationale and implications for pain management. Postgrad Med.2019;131(3):185–98.
3. Weinrib AZ, et al. The psychology of chronic post-surgical pain: new frontiers in risk factor identification, prevention and management. Br J Pain. 2017;11(4):169–77.
4. Orr PM, et al. The Role of Pain Classification Systems in Pain Management. Crit Care Nurs Clin N Am. 2017;29:407–18.
5. Stanos S, et al. Rethinking chronic pain in a primary care setting. Postgrad Med.2016;128(5):502–515.
Fachpersonen können bei Grünenthal Pharma AG eine vollständige Kopie der zitierten Referenzen anfordern.